Punción y Aspiración con Aguja Fina (PAAF) en patología del tiroides: qué es y para qué sirve
El Dr. Tébar es un prestigioso especialista en Endocrinología e importante divulgador científico. En el siguiente artículo explica los usos y utilidades de la Punción y Aspiración con Aguja Fina (PAAF) para las patologías del tiroides.
¿Cómo podríamos clasificar la patología del tiroides?
La patología de la glándula tiroides se puede clasificar en:
- Disfuncional: son los hipotiroidismos e hipertiroidismos.
- Inflamatoria: son los diferentes tipos de tiroiditis (agudas, subagudas y crónicas).
- Tumoral: son los quistes, adenomas o tumores benignos y carcinomas o tumores malignos. A su vez la patología tiroidea puede dividirse en familiar (afecta a varios miembros de la misma familia) o aislada.
Métodos diagnósticos más importantes en la patología del tiroides
En la patología disfuncional simplemente con la determinación de las hormonas tiroideas y la TSH suele ser suficiente, aunque a veces es preciso el análisis de anticuerpos antitiroideos o de los anti-receptor de TSH. En la inflamatoria, si lo que hay es un flemón o absceso a veces son necesarios cultivos bacterianos; en las subagudas, un dato muy importante es encontrar una VSG muy elevada o una gammagrafía blanca; en las crónicas, si se trata de la de Hashimoto, lo más diagnóstico son los anticuerpos anti-TPO y la ecografía; la de Riedel es muy rara y se diagnostica al explorar manualmente la glándula por su irregularidad, adhesión a tejidos vecino y dureza. En la patología tumoral, sin duda que la ecografía y la PAAF ecoguiada son los medios diagnósticos por excelencia. Existen otros medios muy actuales como los estudios genéticos o la elastografía, cada vez más utilizados.
Qué es la Punción y Aspiración con Aguja Fina (PAAF) y para qué se utiliza
La Punción y Aspiración con Aguja Fina (PAAF) es una exploración que tiene como fin el estudio citopatológico de una lesión, habitualmente tumoral, del tiroides u otro órgano. Para ello se utiliza una aguja de calibre más fino del utilizado en las inyecciones intramusculares, que también suele ser algo más corta. Lo habitual es que se aspire con una jeringa que se adosa a la aguja, y en la actualidad, el médico que realiza la PAAF se ayuda de la imagen de la glándula a través de la ecografía. De esta forma, puede saber con exactitud cuando está la punta de la aguja dentro de la lesión que se quiere analizar. Hoy en día la PAAF de tiroides suele hacerla un especialista en Endocrinología o un radiólogo.
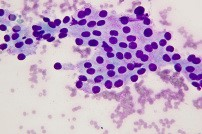
En el aspirado salen una o varias gotitas que contienen células tiroideas. Debidamente preparado este contenido sobre unos cristales, la muestra llega a un anatomopatólogo. Este debe diagnosticar la benignidad, la malignidad o los estados dudosos de estas células y emitir un informe, con el que el paciente vuelve al endocrinólogo para que ponga en marcha las medidas procedentes.
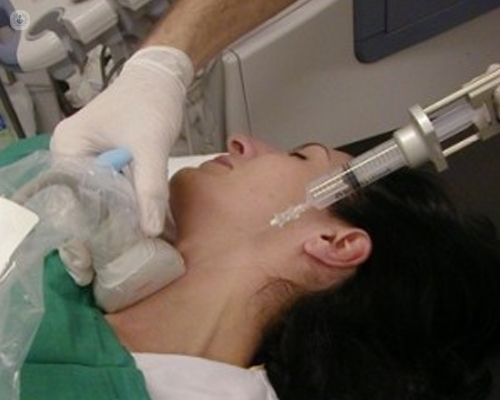
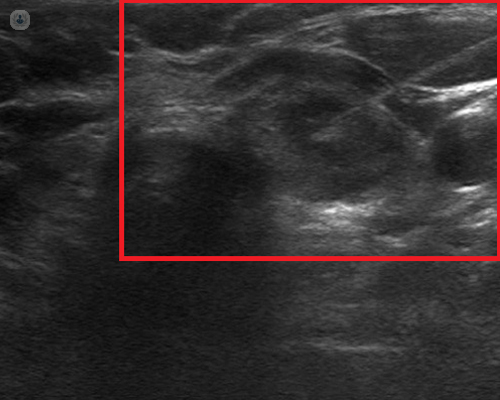
En las siguientes figuras, en la primera el médico sostiene en una mano la sonda del ecógrafo que le permitirá ver la glándula, en la otra mano la jeringa con su aguja. En la siguiente imagen se aprecia la imagen que se vería en la pantalla del ecógrafo donde, en el borde superior derecho, se ve la aguja insertada en el centro del nódulo. En la última imagen se ve la imagen que tiene que analizar y diagnosticar el anatomopatólogo.
Pacientes candidatos para realizarse una PAFF de tiroides
Fundamentalmente son candidatos aquellos pacientes que tienen patología tumoral, es decir, un tiroides uninodular o multinodular. Sin embargo, antes de la PAAF debe hacerse una ecografía tiroidea, pues esta nos ofrece una cantidad de datos de gran utilidad para orientar el diagnóstico e incluso para saber si debemos hacer la PAAF o no hace falta. Para esto es importante un buen ecógrafo, pero mucho más lo es que las imágenes las interprete un buen ecografista.
Son datos sospechosos de malignidad:
- que el nódulo sea hipoecoico o quístico con componente sólido hipoecoico igual o mayor de 1cm
- que tenga márgenes irregulares
- que tenga microcalcificaciones
- que tenga forma más alta que ancha
- que tenga calcificación del borde con pequeño componente de tejido blando extruido
- que en el doppler la vascularización sea irregular y preferentemente central
- que haya evidencia de extensión extratiroidea (adenopatías)
Todos los nódulos con estas características deben ser enviados a PAAF. Por el contrario, los nódulos de contorno regular, con halo hipoecoico, sin microcalcificaciones, con vascularización periférica y sin adenopatías loco-regionales, sugieren benignidad. Cuando se barajan toda esta serie de datos, el ecografista emite o debería emitir un diagnostico basándose en la clasificación TIRADS (Thyroid imaging reporting and data system).
Los datos de esta clasificación son:
- TIRADS 1 - Tiroides normal. Sin lesión focal
- TIRADS 2 - Nódulos benignos. 0% de malignidad
- TIRADS 3 - Nódulos probablemente benignos (< 5% de riesgo de malignidad)
- TIRADS 4:
- 4a - Nódulos de identidad incierta (5-10% de riesgo de malignidad)
- 4b - Nódulos sospechosos (10-50% de riesgo de malignidad)
- 4c - Nódulos muy sospechosos (50-85% de riesgo de malignidad)
- TIRADS 5 - Nódulos probablemente malignos (>85% de riesgo)
- TIRADS 6 - Malignidad ya detectada por biopsia o punción
En general, a los nódulos menores de 1cm no se les hace PAAF salvo que tengan datos ecográficos sospechosos de malignidad. TIRADS 3, 4 y 5 sí deben pincharse.
¿Qué datos aporta la PAAF en patología del tiroides?
Valorando la cantidad de coloide, de células foliculares y las atipias celulares, el citólogo emite un informe que puede ser el clásico pero aún muy utilizado de 4 grupos:
- Nódulo coloide (benigno)
- Nódulo canceroso (pudiendo establecer el tipo de cáncer)
- Neoplasia folicular (sospechoso de cáncer de estirpe folicular)
- Neoplasia folicular-coloide (de diagnóstico incierto, debiéndose repetir la PAAF en unos 6 meses)
O también un diagnóstico basado en la más moderna clasificación en 6 grupos denominada Bethesda (Bethesda Reporting System). En esta clasificación se contemplan 6 grupos:
- Bethesda 1. Punción no diagnóstica o inadecuada: solo coloide o acelular o contaminada con sangre. El endocrinólogo valorará la repetición.
- Bethesda 2 (Benigno). Nódulos benignos foliculares (coloides, adenomatoides) o nódulos en el entorno de una tiroiditis. Riesgo de malignidad <3%.
- Bethesda 3 (Dudoso o indeterminado). Existen atipias o lesiones foliculares no claras mezcla de sospecha de malignidad y benignidad. Riesgo de malignidad 5-15%. En estos pacientes lo normal es repetir la PAAF pasados unos 6 meses.
- Bethesda 4 (Posibilidad de malignidad). Neoplasia folicular. La PAAF no distingue entre adenoma y carcinoma. Deben operarse porque el 20% aproximadamente son cánceres.
- Bethesda 5 (Sospechoso de malignidad). Carcinoma papilar, medular, anaplásico, linfoma o metástasis. Riesgo de hasta el 75%.
- Bethesda 6 (Maligno). Papilar pobremente indiferenciado, medular, carcinoma de células escamosas, carcinoma anaplásico, carcinoma mixto, linfoma no Hodking o metástasis. Riesgo cercano al 100%.
Bethesda 4, 5 y 6 precisan cirugía de tiroides. Bethesda 2 y 3 seguimientos por endocrinólogo.
Manejando en primer lugar la clínica de la patología nodular del tiroides, los antecedentes familiares, una analítica en función de los datos clínicos, la ecografía hecha por un buen ecografista y el estudio citopatológico a través de la PAAF, en la actualidad es tremendamente difícil equivocar el diagnóstico de una lesión. Y si el diagnóstico es preciso el tratamiento no puede dar lugar a equívoco. Por tanto la evolución de estos pacientes depende de que hagamos las cosas bien.
