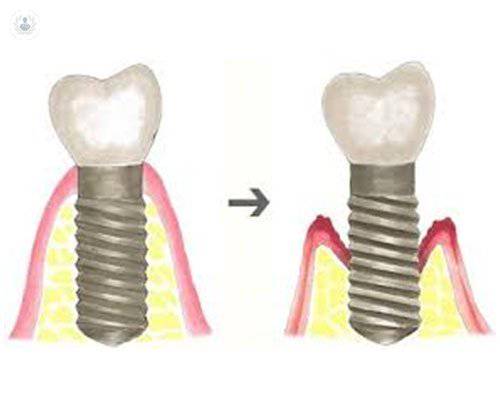
La prevención de enfermedades periimplantarias desde la planificación quirúrgica
Antes de la colocación de implantes, es necesaria una planificación previa, la cual se compone de una evaluación y análisis exhaustivo para así evitar la aparición futura de las tan comunes enfermedades periimplantarias.
Se describen estas enfermedades de acuerdo a dos entidades clínicas: mucositis periimplantaria y periimplantitis, ambas descritas como entidades infecciosas.
- Mucositis periimplantaria: se caracteriza por la presencia de inflamación en la mucosa periimplantaria sin signos de pérdida ósea. Suele ser reversible.
- Periimplantitis: se acompaña además de la pérdida de hueso de soporte marginal una vez finalizado el proceso normal de remodelación ósea. La reversión en la periimplantitis es más complicada que en la mucositis.

Prevalencia de las enfermedades periimplantarias
La prevalencia estimada para estas dos entidades varía enormemente dependiendo del diseño del estudio y la definición de la enfermedad. En 2008 se estableció que la mucositis periimplantaria ocurría en un 80% de pacientes y en un 50% de implantes, mientras que la periimplantitis fue identificada entre un 28 y un 56% de pacientes y entre un 12 y un 43% de implantes.
En una revisión sistemática más reciente (2015), se señala una prevalencia de mucositis y periimplantitis de un 43% y un 22%, respectivamente.
Factores de riesgo de las enfermedades periimplantarias
En el Workshop Europeo de Periodoncia del 2008, se identificaron numerosos indicadores de riesgo clasificados según mayor o menor evidencia. Así se consideraron de fuerte evidencia la higiene oral deficiente, historia previa de periodontitis, y el hábito tabáquico; de evidencia media, la diabetes y el consumo de alcohol; finalmente, de baja evidencia, la susceptibilidad genética y la superficie del implante.
Además, está en aumento la evidencia como factor de riesgo el cemento residual después de la colocación de una restauración. Otro factor adicional que ha sido nombrado es la sobrecarga oclusal.
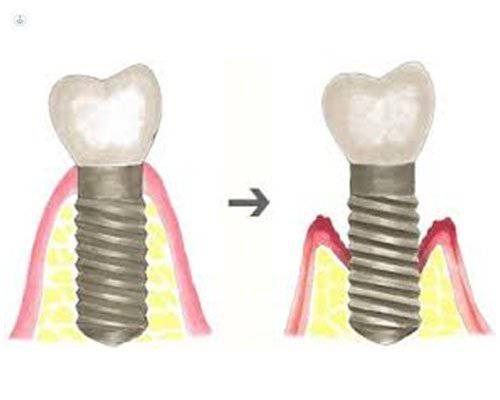
Tratamiento de las enfermedades periimplantarias
El protocolo de tratamiento es complejo y sin consenso. Hoy en día no existe un tratamiento estándar, existen diferentes opciones terapéuticas, pero hay algunas con mayor evidencia científica.
Los tratamientos para las enfermedades periimplantarias propuestos están basados en la evidencia de los tratamientos para las enfermedades periodontales.
El desbridamiento (eliminación del biofilm) de la superficie del implante constituye el elemento básico en el tratamiento de la mucositis y la periimplantitis. Se distinguen dos tipos de tratamiento: el no quirúrgico y el quirúrgico. Con respecto a la mucositis periimplantaria, se aprobó que el tratamiento no quirúrgico causaba reducción de la inflamación (sangrado al sondaje), en combinación con el uso coadyuvante de enjuagues antimicrobianos. Sin embargo, el tratamiento no quirúrgico para la periimplantitis era impredecible.
El objetivo principal del tratamiento quirúrgico en la periimplantitis es tener acceso a la superficie del implante para desbridarla y descontaminarla y así alcanzar la resolución de la lesión inflamatoria.
Normalmente, las técnicas quirúrgicas y los procedimientos reconstructivos son más efectivos pero limitados a la periimplantitis moderada y severa.
Entre los tratamientos quirúrgicos de periimplantitis con mayor envidencia científica se presentan:
Cirugía resectiva: pretende descontaminar la superficie del implante y exponer la zona afectada del implante a la cavidad oral mediante el despegamiento de un colgajo, reposicionando éste en una posición más superior para un mejor autocontrol de la higiene. A menudo se acompaña de una osteoplastia (alisado de la superficie del implante que dejamos expuesta; eliminamos las espiras en esa zona). Esta técnica es muy similar a la cirugía periodontal que se realiza en dentición natural, la cual permite reducir las profundidades de bolsas, facilitando la higiene del paciente. Esta técnica tiene claras desventajas y sólo está recomendada para las regiones sin compromiso estético.
 Cirugía de acceso: es una forma quirúrgica de descontaminar la superficie del implante, manteniendo los tejidos blandos alrededor del implante afectado. Se recomienda cuando la pérdida de hueso es mínima. La cirugía de acceso puede combinarse con varios métodos como curetas, aparatos de aire abrasivo, aparatos ultrasónicos y láser para mejorar su eficacia.
Cirugía de acceso: es una forma quirúrgica de descontaminar la superficie del implante, manteniendo los tejidos blandos alrededor del implante afectado. Se recomienda cuando la pérdida de hueso es mínima. La cirugía de acceso puede combinarse con varios métodos como curetas, aparatos de aire abrasivo, aparatos ultrasónicos y láser para mejorar su eficacia.
 Cirugía regenerativa: se utiliza principalmente para soportar los tejidos y evitar las recesiones en la mucosa. Después de la descontaminación de la superficie del implante, debe colocarse un injerto alrededor del implante, rellenando el defecto periimplantario. Los injertos más comúnmente usados son tanto el hueso propio del paciente como sustitutos de hueso. Además, el uso de injerto de tejido conectivo en combinación con el injerto de hueso puede tener grandes ventajas estéticas. El objetivo a largo plazo de un proceso regenerativo es la re-adhesión del tejido blando periimplantario y la mejora de la regeneración ósea alrededor de la superficie implantaria.
Cirugía regenerativa: se utiliza principalmente para soportar los tejidos y evitar las recesiones en la mucosa. Después de la descontaminación de la superficie del implante, debe colocarse un injerto alrededor del implante, rellenando el defecto periimplantario. Los injertos más comúnmente usados son tanto el hueso propio del paciente como sustitutos de hueso. Además, el uso de injerto de tejido conectivo en combinación con el injerto de hueso puede tener grandes ventajas estéticas. El objetivo a largo plazo de un proceso regenerativo es la re-adhesión del tejido blando periimplantario y la mejora de la regeneración ósea alrededor de la superficie implantaria.
En resumen, para evitar la aparición de futuras enfermedades periimplantarias, se han identificado una serie de variables que los especialistas en Odontología deben tener en cuenta a la hora de realizar la planificación quirúrgica, ya que intervendrían en el aumento de placa bacteriana alrededor de los implantes y como consecuencia a su pérdida ósea.
Es fundamental que los profesionales identifiquen dichas variables, desde la planificación quirúrgica para controlarlas e, incluso si fuese necesario, modificar el protocolo de tratamiento, como un paso importante en la reducción de la prevalencia y riesgo de las enfermedades periimplantarias.

