10 preguntas sobre la retinopatía y el edema macular diabéticos
La diabetes se ha convertido en uno de los problemas de salud más graves a nivel mundial. Se estima en un 55% el incremento de personas con diabetes para el año 2035, pasando de 382 millones de pacientes en 2013 a 592 millones de pacientes en 2035.
Se calcula que un 8,3% de los adultos tienen diabetes, de los cuales un 35% retinopatía diabética (RD) y un 7% edema macular diabético (EMD). En España se calcula que un 13,8% de la población está afectada de diabetes, de la cual desconocen su situación aproximadamente la mitad de los mismos.
¿Qué relación tienen la duración de la diabetes con estas enfermedades?
A los 20 años de inicio de la diabetes, prácticamente la totalidad de los pacientes con diabetes tipo 1 sufren algún grado de RD, alcanzando al 60% en los pacientes con diabetes tipo 2.
La prevalencia del EMD es distinto según el tipo de diabetes y de tratamiento en función de: diabetes tipo 1 (11,5%); diabetes tipo 2 tratada con insulina (9,1%) y diabetes tipo 2 no tratada con insulina (4,1%). La incidencia acumulada a los 25 años de evolución de la diabetes es del 29%.
¿Cuáles son los factores de riesgo para la aparición del edema macular diabético?
Existen tres factores sistémicos principales:
- La presión arterial sistólica elevada
- El colesterol total en suero elevado
- Los niveles altos de hemoglobina glicosilada (HbA1c)
¿Cómo afecta la visión la RD y el EMD?
La retinopatía diabética produce, en sus inicios, un cambio de la permeabilidad vascular de los vasos sanguíneos de la retina lo cual causa la salida de componentes del plasma sanguíneo hacia la retina (retinopatía diabética). El líquido interior de la parte central de la retina, la mácula, es lo que produce el edema macular diabético, el cuál es el principal motivo de pérdida de visión en pacientes con diabetes.
¿Cuáles son los síntomas iniciales?
Inicialmente puede no notarse nada, pero los síntomas más frecuentes son:
- Disminución de la agudeza visual
- La presencia de manchas en la visión que nos limitan la visión
¿Cuándo se realiza la detección de la retinopatía diabética y el edema macular diabético?
Tanto la RD como el EMD pueden pasar inadvertidos en estadios iniciales de la enfermedad. Esta situación hace que la detección precoz sea fundamental para obtener los mejores resultados visuales posibles.
Comienzo del cribado:
- Diabetes tipo 1: a los cinco años del diagnóstico de la diabetes o en mayores de 10 años.
- Diabetes tipo 2: en el momento del diagnóstico o lo más próximo al mismo.
Periodicidad del cribado:
- Cada año en diabetes tipo 1
- Cada dos años en pacientes con diabetes tipo 2, sin signos de RD, en el caso de que el control metabólico sea bueno y la enfermedad sea de corta evolución
- Cada año, en pacientes con diabetes tipo 2, sin signos de RD, en el caso de mal control metabólico o más de diez años de evolución
¿Cómo se realiza la detección de la retinopatía diabética y del edema macular diabético?
Aunque existen programas de cribado de retinopatía diabética, basados en fotografías del fondo de ojo, en los centros de atención primaria, la detección y el seguimiento ideal es la exploración oftalmológica completa junto a un estudio del fondo de ojo bajo dilatación pupilar. Durante ella se realiza: toma de agudeza visual, medición de la presión intraocular y exploración detallada del segmento anterior y posterior del ojo.
¿Cuáles son las pruebas complementarias que se precisan para el diagnóstico y seguimiento?
Ninguna prueba reemplaza la exploración ocular completa realizada por un oftalmólogo. Las pruebas complementarias habituales son:
- Retinografía: consiste en la toma de una fotografía del fondo de ojo. Según el sistema disponible, se puede hacer con o sin dilatación de las pupilas. Nos permite documentar la evolución de la RD y el EMD (Imagen 1).
- Angiografía fluoresceínica: es una fotografía del fondo de ojo, que se realiza tras la aplicación de un contraste endovenoso a través del brazo del paciente. No se emplea para el diagnóstico, sino para casos avanzados o si se precisa de la realización de tratamientos como el láser (Imagen 2).
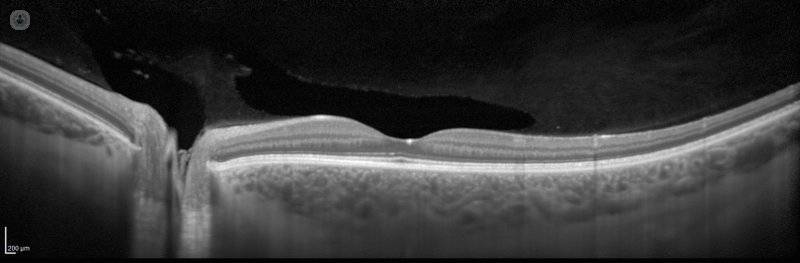
- Tomografía de coherencia óptica (OCT): es un tipo de escáner láser del ojo, durante el cual se pueden estudiar, a nivel microscópico, las diferentes estructuras que forman la retina y medir el grado de edema macular. Se ha convertido en la prueba esencial para el óptimo seguimiento de los pacientes con edema macular y obligatoria en el caso de que se esté recibiendo tratamiento para el mismo. Se realiza en unos segundos, no tiene efectos secundarios y se puede realizar tantas veces como sea necesario (Imagen 3).
¿Cuál es el tratamiento?
El tratamiento principal consiste en el control de la diabetes, sea por parte del médico de atención primaria como del endocrino. Esto facilitará controlar la evolución y un mejor efecto de los tratamientos.
Desde el punto de vista ocular, actualmente los tratamientos disponibles son:
- Inyecciones intravítreas de fármacos anti-vegf: se realizan con la aplicación de gotas anestésicas y se realiza en unos segundos, casi sin notar nada. Se pueden llevar a cabo las que se precisen, pero entre una y otra debe pasar al menos un mes. Están indicadas cuando existe edema macular diabético y son el método que ha demostrado mejores resultados a la hora de mantener y mejorar la visión.
- Inyección de corticoides intravítreos: se inyecta un dispositivo intraocular que libera corticoides de forma progresiva. Su efecto dura unos 4-5 meses y a veces es necesario inyectar distintas veces a lo largo de la evolución de la enfermedad.
- Fotocoagulación láser de la retina: al ser un tratamiento destructivo, su uso se está reduciendo. Sin embargo, en los casos de retinopatía diabética proliferativa y algún tipo concreto de edema macular todavía tienen su indicación.
- Cirugía vitreorretiniana: sólo indicada en casos muy avanzados de retinopatía diabética proliferativa y edemas maculares diabéticos con componente traccional.
La persona que orienta el tratamiento, o combinación de tratamientos, a seguir es el oftalmólogo especialista en retina.
¿Si tengo retinopatía diabética o edema macular diabético me quedaré ciego?
Hoy en día los tratamientos disponibles nos aseguran que una persona con un control de su diabetes aceptable, con RD y/o EMD que se detecte precozmente y se le realicen los controles y tratamientos oportunos, a lo largo del tiempo que precise, no se quedará ciego.
Imagen 1. Retinografía de ambos ojos de un paciente con retinopatía diabética y edema macular diabético, en la que se aprecian lesiones de retinopatía diabética como exudados lipídicos (manchas marillas) y hemorragias (manchas rojas).
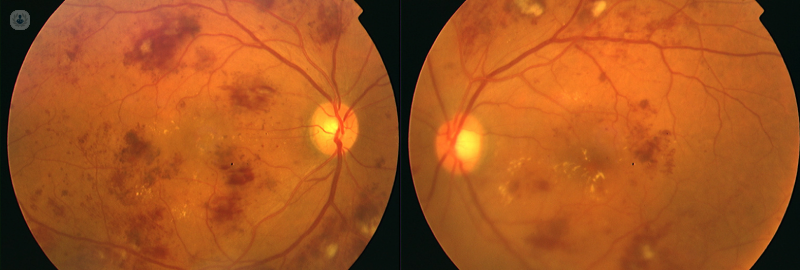
Imagen 2. Imagen de angiografía con fluoresceína de campo amplio, en la que se puede observar una retinopatía diabética proliferativa que ha sido tratada con fotocoagulación láser de la retina (punteado blanquecino que se observa en la imagen)
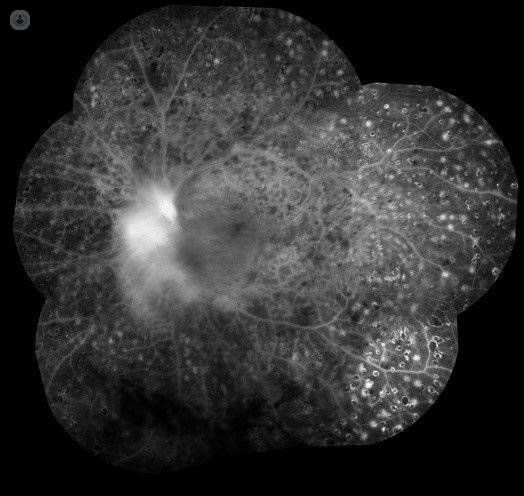
Imagen 3. Imagen de una tomografía de coherencia óptica, de campo amplio, de una persona sana.